link
link
Hola queridos amigos de steemit! ¡Es un gran honor para mí volverles a comunicarles ¡Hoy les hablare sobre el tema de la eliminación de los fármacos en nuestro organismo!
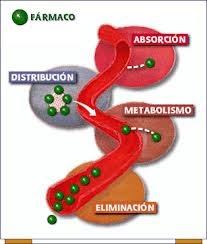
Cuando se habla de eliminación, se habla de todo ese proceso que permite remover el fármaco del organismo.
Eliminación; Remoción de un agente del organismo. Ejemplos: Hemodiálisis (permite eliminar moléculas tóxicas resultado del metabolismo) y carbón activado (evita la absorción gastrointestinal de tóxicos).

 link
link
La mayoría de los fármacos se diseñan o tratan de diseñarse para que la eliminación sea la más adecuada posible, es decir, ni tan rápida que no permita una vida media más o menos prolongada pero que a la hora de eliminarse no permanezca tanto tiempo el fármaco en el organismo que conlleve a la generación de patologías.
Existen medios terapéuticos que se pueden utilizar para acelerar la eliminación de una sustancia cuando se está en presencia de toxicidad como, por ejemplo: Hemodializar, Forzar la diuresis, Utilizar fármacos que neutralicen el producto o eviten que se termine de absorber el fármaco en el tracto gastrointestinal. La mayoría de los fármacos van a eliminarse a través de las vías principales, como la vía renal, a través de la bilis o de las heces. Adquiere importancia cuando los fármacos, dependiendo de sus características, aparecen en cantidades importantes en la leche materna (fase de lactancia). Los fármacos pueden eliminarse sin que previamente haya existido un metabolismo, es decir, dependiendo de las características de las drogas, algunas tienen la capacidad de eliminarse por ejemplo a través de la vía renal y que no es necesario que pase al hígado haciendo un proceso de biotransformación, en tanto, otros fármacos si deben pasar para que puedan ser eliminados. Entonces, los fármacos se eliminan sin cambios o se transforman en metabolito.
Principales vías de eliminación de fármacos: Renal (orina), Hepática, vías biliares e intestinal (heces), Pulmonar, Leche materna (fase de lactancia), Sudor, lágrimas, saliva, cabello y piel.
En el momento que el paciente entra en contacto con un fármaco, ya sea por vía oral o parenteral, va a sufrir una serie de procesos dinámicos en donde se encuentra una movilización del fármaco hacía la distribución, transformación, etc. y que esto involucra que se tenga que tener un mínimo conocimiento del movimiento del fármaco a través de la membrana y así se evite su administración inadecuada.

Repercusión sistémica dependiendo de las características: Capacidad de disolución en el medio; El primer paso que debe sufrir un fármaco que es administrado es la capacidad de disolución en el medio. Dependiendo de qué tipo de compuesto es, si es un jarabe, suspensión, elixir, crema, comprimido o una tableta. Todas estas moléculas tienen características particulares que van a hacer que tenga una mayor o menor disolución. Si se administra un jarabe va a mezclarse más rápidamente con los jugos o líquidos intestinales, si se compara este con un comprimido va absorberse más rápido el jarabe que el comprimido. Esto hace que existan variaciones, no toda medicación se puede preparar en forma de suspensión o tableta, no todas las preparaciones son diseñadas para ello.
Si se administra un fármaco por vía oral o parenteral, lo común es que se tengan repercusiones sistémicas. De igual manera las cremas, gotas, inhalaciones a través de la vía nasal también pueden, dependiendo de las características de la sustancia, atravesar la membrana, llegar a plasma y ejercer un efecto sistémico. No hay ningún fármaco inocuo, que sea una pequeña cantidad no quiere decir que no va a tener repercusión.
Absorción: Enzimas capaces de metabolizar fármacos. Todo fármaco una vez es administrado, dependiendo del sitio en el cual es aplicado, va a sufrir un proceso de absorción. La vía de absorción más completa es la vía endovenosa, las otras vías son comparadas con esta para saber la biodisponibilidad de la droga en estas otras vías.
Esta va a depender del fármaco y del sitio en donde se esté aplicando. Recordando que existe la probabilidad de que muchas sustancias, sobre todo si son proteicas o de origen proteico, puedan inactivarse en la luz intestinal si la vía es oral y puedan sufrir un metabolismo de primer paso por las características que posee.

Efecto primer paso; A nivel plasmático el fármaco tiene varias posibilidades: Un porcentaje queda libre, otro se puede unir a proteínas celulares o a elementos celulares que están a nivel del tejido vascular como glóbulos rojos, plaquetas, etc. Va a sufrir proceso de: Distribución: Va a depender de sus características, es decir, de si es pequeño, de sus cargas, etc. Se distribuye a distintos tejidos celulares y hacía el agua corporal. Siempre recordando que el fármaco libre es aquel que tiene la capacidad de desplazarse a través de las membranas celulares. Biotransformación: En el tejido hepático. Eliminación: Depende de la vía de eliminación, si es por la orina, por las heces (las más importantes), etc.
Vida media de eliminación: Es el tiempo en el cual se elimina del organismo la mitad de la dosis administrada.
¿Por qué es importante esta vida media de eliminación? Si se cierra la vía de eliminación, se tiene que espaciar la dosis en intervalos para no salirse de la ventana terapéutica.
Excreción; El clearence o depuración es la capacidad que tiene el órgano de limpiar el plasma de un compuesto específico en un momento dado.
Clearence o depuración: Es la depuración o eliminación de un fármaco por unidad de tiempo, generalmente constante dentro de las concentraciones terapéuticas. Y cuando se habla de clearence sistémico o total es la capacidad que tiene el organismo de depurar de sus órganos la presencia de una droga siempre en unidad de tiempo (generalmente en minutos) y esto incluye todas las vías. Ejemplo: La aspirina se elimina a través de la bilis y a través de la orina, el clearence o depuración total de la aspirina será la suma de la depuración renal más la depuración hepática.
Clearence sistémico o total: Es el índice o depuración de una droga por unidad de tiempo por todas las vías. El clearence no indica la cantidad de droga que se elimina sino el volumen de plasma que es eliminado de la droga por minuto.
 link
link
El clearence total está representado por el volumen del plasma que es limpiado de esa droga por unidad de tiempo. Si se dice que el clearence de una sustancia es de 30 mL/min se significa que por cada minuto son limpiados 30 mL del plasma de la presencia de esa droga.

El clearence hepático es importante porque está relacionado con la cantidad de sangre que llega al hígado el cual es uno de los órganos más vascularizados si se compara gr de tejido por mL de sangre. En la depuración hepática se debe recordar que el hígado es un órgano que puede permitir la eliminación de un fármaco a través de la bilis pero que también en él una gran cantidad de fármacos pueden sufrir biotransformación o metabolismo.
 link
link
Clearence hepático: Es la eliminación por biotransferencia metabólica y la eliminación biliar. Es importante el flujo sanguíneo hepático, toda modificación del mismo modifica el clearence.
El clearence renal está relacionado con la capacidad que tenga el riñón de adaptarse a los cambios de volumen y es la cantidad de plasma que va a ser depurado o “limpiado” por minuto (unidad de tiempo del fármaco). Existen tres grandes mecanismos a través de los cuales el riñón puede intervenir en el proceso de eliminación: Filtrado glomerular, Secreción activa, Resorción o reabsorción tubular renal.
Existen parámetros importantes que van a determinar o condicionar que en un momento dado exista una concentración en estado estable que no es más que ese momento en el cual la velocidad con la que entra un fármaco al sistema es igual a la velocidad con la que sale, se está hablando entonces del momento en el cual se alcanza un equilibrio a nivel de la concentración plasmática de una droga específica. Los parámetros que ayudan a entender cómo se alcanza la concentración en estado estable son: La vida media de eliminación, Volumen de distribución o volumen aparente de distribución, Clearence o depuración de las drogas.

Dependiendo de estos tres elementos se tendrán variaciones de estado estable, estos parámetros son los que darán la frecuencia con la que se administrará la droga, eso incluye la dosis y el intervalo para alcanzar la concentración terapéutica sin llegar a concentraciones tóxicas ni concentraciones sub-terapéuticas. Si el volumen de distribución se altera, se altera la vida media, la dosis y el intervalo. Si el clearence se altera va a modificar la concentración en estado estable y esto repercute en la vida media de eliminación de la droga.
Concentración estable: Los parámetros farmacocinéticos (t ½, Vd, Cl). La frecuencia de administración de los fármacos y las dosis son determinantes para alcanzar el estado de concentración estable del fármaco. El efecto farmacológico depende si el fármaco alcanza y mantiene una concentración adecuada en el sitio de acción y ello depende del estado de concentración estable.
¿De qué va a depender o cuál es la importancia de esta concentración? Del efecto farmacológico deseado se va a lograr cuando se consiga la concentración en estado estable, ni por debajo ni por encima, y esto se va alcanzar teniendo presente el conocimiento de todos estos parámetros mencionados anteriormente.
Si se logra alcanzar una concentración plasmática adecuada en el sitio de acción se va a tener un tratamiento farmacológico exitoso, es decir, el logro del efecto terapéutico con el mínimo de efecto adverso en el paciente.
La eliminación del fármaco a través de la vía renal son tres procesos: Filtrado glomerular, Secreción activa, Resorción o reabsorción tubular renal.

Filtrado glomerular= 70-120 mL/min este es el rango fisiológico o de un riñón sano, es decir, lo que es capaz de depurar el riñón por minuto. ¿De qué va a depender de que el riñón vaya a filtrar 70 mL y que en otro momento sea 120 mL? Va haber vasodilatación o vasoconstricción dependiendo de la volemia (cantidad de líquido).
Secreción tubular; No es más que un proceso a través del cual se evade el filtro que ofrece la membrana de Bowman en las partes más superiores.
¿De qué va a depender que un fármaco puede ser filtrado? Va a depender de la unión a proteínas Los fármacos unidos a proteínas no pueden filtrarse adecuadamente si han sido metabolizados a través de un proceso de conjugación.
¿Qué características tiene ese metabolismo? Un fármaco que entró al hígado sufre un proceso de transformación de fase 1 y de fase 2.
¿Qué características tiene ese metabolito que se produjo gracias a un proceso de conjugación? Está unido a un elemento endógeno: Un aminoácido, un compuesto acetilado o ácido glucurónico; pero es una molécula grande que está unido a otro elemento difícilmente va a poder filtrarse porque los espacios o los poros que hay a nivel de la membrana de Bowman no le van a permitir filtrarse, es decir, que esos fármacos que están a nivel plasmático y que tienen esa característica, tienen que buscar otro mecanismo para eliminarse porque a través del filtrado no lo pueden hacer.

Entonces, para que un fármaco ingrese a través del túbulo por filtrado: Debe ser un fármaco que no esté unido a proteínas, debe ser un fármaco libre, debe ser un fármaco tiene un peso molecular bajo y que no exhiba en su estructura externa una carga importante que no le permita mezclarse con la membrana y poder pasar. Entonces, debería ser un fármaco de bajo peso molecular, que no tenga carga y que no esté unido a proteína.
Por ejemplo, la penicilina se elimina por filtración glomerular, entonces más o menos podemos tener una idea de qué características va a tener una molécula de penicilina para que pueda eliminarse fácilmente a través de la vía renal. Si un paciente tiene insuficiencia renal, (es decir que ya sus riñones no van a depurar entre 70 o 120 mL/min), y se le da penicilina, se tiene que estar pendiente de disminuir la dosis porque ya no va a depurar o no va a filtrar adecuadamente la penicilina.

Otras características que tienden a filtrar: La molécula es pequeña, no está cargada y no está unido a proteínas = puede pasar (independientemente de qué molécula sea, no es saturable y el tope desde el punto de vista fisiológico aproximadamente hablando es de 120 mL, con un gradiente de presión hidrostática que se genera a nivel de la cápsula de Bowman).
Entonces el filtrado glomerular es uno de los procesos que debemos tener siempre vigilado, por eso siempre hay que cuidar el funcionamiento renal, sobre todo en los pacientes que tienen por alguna razón un riñón único, porque el filtrado glomerular es la puerta de entrada para eliminar una gran cantidad de sustancias que ingerimos o introducimos en el organismo.
Reabsorción tubular; Un fármaco que es filtrado por la vía renal, en algún momento dado puede salir del túbulo y pasar a nivel plasmático, es lo que llamamos reabsorción tubular, que sucede en una de las fases más distales de la estructura anatómica y parte de los túbulos colectores, pero eso va a depender ya del grado de solubilidad o liposolubilidad que tenga la droga. El fármaco que no puede ser filtrado porque sea muy grande o porque sea un metabolito conjugado, no necesariamente tiene buscar una vía distinta o parareñal para eliminarse, puede hacerlo, pero por secreción tubular, es decir, si el espacio es muy pequeño para filtrar entonces busca por el mecanismo de transporte alternativas para poder salir a ser eliminado, y esos mecanismos de transporte alternos son los transportadores que sirven de intermediarios para la secreción tubular activa. Esta secreción tubular activa es un mecanismo que puede inclusive intervenir en alguna resistencia farmacológica de algunos antibióticos, porque ya se ha visto que hay transportadores específicos que eliminan rápidamente el fármaco a través de proteínas transportadoras.

La proteína MRP2 quizás sea una de los más importantes transportadores que están en los túbulos y que permiten eliminar los metabolitos conjugados, sobre todo los conjugados con ácido glucurónico que son los más grandes y que no pasan por la puerta principal que es el filtrado, entonces buscan otras alternativas para poder eliminarse.
Entonces los fármacos que cuando son metabolizados producen metabolitos conjugados muy grandes, generalmente la vía por la cual se eliminan es a través de la vía renal por secreción tubular activa, porque como su nombre lo sugiere, hay un mecanismo de transporte que gasta ATP y que genera un gasto para la célula o este metabolito conjugado muchas veces se elimina a través de la vía biliar y por ende, a través de las heces; éstas son las 2 alternativas de eliminación para los compuestos muy grandes.
Hay otros transportadores como la glucoproteína P que también interviene en la secreción de cationes (y otros compuestos que tengan la capacidad de unirse a un transporte activo) y cuando hay compuestos que no se les permite pasar por filtrado que pudieran necesitar de un transportador activo para poder eliminarse.
El fármaco libre es el que logra filtrarse y, posteriormente al filtrado, parte del fármaco que está a nivel plasmático puede pasar a secreción tubular activa en las partes más proximales.
En las partes más distales vamos a tener que los fármacos que exhiben cierto grado de liposolubilidad y que no tengan una carga a nivel de su nube, pueden pasar nuevamente por la reabsorción pasiva y esos son fármacos que van a tener una vida media de eliminación un poco más prolongada. Hay una reabsorción que es activa y es menos importante desde el punto de vista de eliminación de las drogas; usa transportadores y ocurre en la parte renal tubular distal, pero quizá la secreción pasiva es la más importante y la eliminación o la reabsorción pasiva puede modificarse si se modifica el pH del medio.

El rango normal del pH de la orina es de más o menos 5 o 6; si vemos en algún examen general de orina un pH Básico (8 por ejemplo), hay que estar pendiente porque eso puede condicionar que en el paciente se precipiten algunos compuestos y se formen cálculos renales etc. El pH urinario es acido a diferencia del pH de las heces que es un pH básico, con todos sus compuestos como el bicarbonato y otros elementos que están a nivel gastrointestinal. El pH urinario es ácido por lo tanto si yo modificó el pH urinario puedo cambiar el estado de ionización de un compuesto y eso puede hacer que el fármaco se elimine más o se elimine menos.
Si tengo el pH de la orina ácido y un compuesto que es ácido ¿Cómo va estar desde el punto de vista iónico a nivel de la luz tubular? No ionizado.
¿Ese compuesto no ionizado puede reabsorberse? Sí, porque ese fármaco que está en la luz y cuyas paredes son las membranas, no tiene carga, por ende, puede pasar a través de las membranas y las atraviesa nuevamente hacia el plasma, así se reabsorbe.

¿Cómo se puede hacer para que un fármaco que es ácido y está en un medio ácido se ionice? Se alcaliniza la orina, porque cuando se alcaliniza la orina inmediatamente cambia el estado iónico y pasa a cargado, y va a querer pasar, pero no puede pasar la membrana, de manera que se elimina.
Si se tiene a un paciente que ha ingerido una sustancia intencionalmente o accidentalmente y se observa dentro de sus características es un ácido y que normalmente se elimina a través de la vía renal, entonces se puede alcalinizar la orina y evitar así que exista una reabsorción tubular que hace que la eliminación sea más rápida, modificando el pH urinario se puede hacer que se aumente o que se disminuya la eliminación de una sustancia.

¿Se puede influir en el filtrado glomerular de un paciente llevándolo al límite para tratar de filtrar lo más posible? Si un fármaco se elimina por filtrado se puede tratar de aumentar el filtrado para que se elimine más rápido, aumentando la volemia por hidratación y de esta manera voy a forzar a que más volumen plasmático llegue a nivel renal, pudiendo ocasionar un aumento de la tasa de filtración glomerular (forzar al paciente aumentar diuresis, mientras su corazón lo permita.
Una Paciente de la tercera edad de 90 años que presenta una intoxicación y alguien le pone 2000 de hidratación; puede eliminar el fármaco, pero produce una cardiopatía por sobrecarga de volumen.
¿Qué otro medio podemos usar para aumentar o forzar la diuresis? A través de la administración de diuréticos. Los diuréticos de Asa, que son los diuréticos que actúan en el Asa de Henle, que es donde ocurre la mayor reabsorción de agua (por ejemplo: La furosemida).
Entonces se puede forzar la diuresis aumentando la volemia con líquidos y se puede aumentar la diuresis con diuréticos, además se puede modificar la reabsorción de un fármaco modificando el pH urinario, pero la secreción tubular activa es lo más difícil que se pueda intervenir porque ya depende de la presencia de un transportador y del ATP que es más difícil de manipular, sin embargo, hay fármacos capaces de interferir bloqueando a las proteínas transportadoras y evitando que el fármaco se secrete, pero en éste caso, favoreciendo la eliminación, se está haciendo que el fármaco permanezca más tiempo a nivel plasmático.

Por ejemplo: Hay fármacos antibióticos que se eliminan muy rápidamente a nivel plasmático y su concentración baja muy rápidamente porque son eliminados por secreción tubular activa, entonces, desde el punto de vista farmacológico se trata de simplificar las dosis. Si un paciente se puede tomar un medicamento una vez al día, va a ser efectivo, es preferible a que sean dos veces o tres veces al día, porque así se disminuye los costos y se garantiza un poco el cumplimiento del tratamiento, es más fácil tomarse una pastilla que dos o tres. Hay algunos antibióticos que se eliminan muy rápidamente por secreción tubular, el Meropenem, por ejemplo, por ende, se suministra con un inhibidor de las proteínas P y esto permite que menos cantidad de fármaco sea eliminado por secreción tubular, prolongando así la vida media del fármaco y permitiendo que en vez de administrar el fármaco cada 2 horas, pueda administrarse cada 8 o cada 6, ahorrando esta manera una o dos dosis diarias.
¿Cómo puedo alcalinizar la orina? Con bicarbonato a través de vía venosa. Pero hay que estar muy pendiente de las variaciones del pH ya que nuestras células están diseñadas para trabajar en un pH de 7.4. La alcalinización de la orina no implica que nada más se va alcalinizar la orina, sino todo el medio interno del paciente, por eso debe realizarse en cortos periodos de tiempo, 12 o 24 horas para ayudar en un proceso agudo que compromete la vida del paciente. No se va a durar una semana poniéndole bicarbonato al paciente.
Una muestra de orina al paciente, y se verifica cómo está el pH urinario; cuando esté en 8 ya decimos que la orina está alcalinizada.

La eliminación pasiva va a suceder en varias partes de la nefrona en los túbulos proximales y distales, (La actividad más importante ocurre a nivel distal) va haber una variante de concentración que permite el paso de todos estos compuestos y elementos como el agua, etc. que pueden reabsorberse pasivamente.
La importancia de poder acidificar o alcalinizar la orina, es que nos va a permitir eliminar fármaco que tiene potencial de toxicidad, sobre todo cuando se administran por encima de las dosis terapéuticas y causa efecto de autolisis.
Un paciente que haya ingerido cantidades importantes de ácido acetilsalicílico, podemos facilitar su eliminación alcalinizando la orina como se ha mencionado, o cuando consumen algunos fármacos como el fenobarbital que también es un ácido débil y que podemos facilitar su eliminación alcalinizando la orina, (en el caso de que exista una sobredosificación).
A través de la vía renal podemos modificar un poco cada uno de estos procesos y hacer que el fármaco se elimine más fácilmente o inclusive retardarlo para jugar con el proceso de la vida media de eliminación la droga.
Otra vía de excreción como lo es la vía hepática a través de la parte biliar, en donde es importante también el filtrado o el volumen plasmático, que intervienen enormemente en la anatomía y funcionamiento del hígado, y también algunos mecanismos de transporte para moléculas que son muy grandes, como los metabolitos conjugados que tienen un alto peso molecular (que muchas veces ni siquiera por secreción tubular puede eliminarse), se eliminan a través de la bilis y a través del tracto gastrointestinal. La desventaja que puede existir es si el fármaco es altamente es liposoluble, o sea, su metabolito todavía conserva una alta capacidad de liposolubilidad. Puede ir a la circulación enterohepática y tener una vida media un poco más prolongada. Estos compuestos conjugados en la luz intestinal (por la cantidad de enzimas digestivas que hay), pueden ionizarse y pueden perder el elemento conjugado, lo que puede hacer que en un momento dado el fármaco pueda ingresar nuevamente en la recirculación enterohepática o formar parte de las drogas del circuito enterohepático (que tienen una vida media más prolongada).

En la vía Intestinal tenemos la glucoproteína p que también es un elemento que puede intervenir la absorción de fármacos y que puede ser un elemento de obstáculo para lograr la concentración plasmática de algunos antibióticos, y va a estar expresada en la parte más apical de la membrana del enterocito y puede hacer que el fármaco ingrese, para luego salir rápidamente a través de la glucoproteína p y de esta forma no interfiere con el proceso de absorción a nivel de la luz intestinal.
La eliminación a través de la vía respiratoria es principalmente para los gases o compuestos utilizados para anestesia, que se eliminan a través de la vía pulmonar (que es una vía en importante de eliminación y siempre debemos recordarlo). Compuestos que son volátiles también usan esta vía de eliminación.
¿Cuáles son los elementos que van a intervenir o qué van a influir en un momento dado en la eliminación de la droga a través de la vía respiratoria? Frecuencia respiratoria, (ya que al aumentar la frecuencia respiratoria aumenta la eliminación del fármaco), el Gasto cardíaco y la capacidad que tenga esa sustancia de mezclarse con el coeficiente de reparto sangre-aire o la capacidad de difundir a través de la membrana alveolar.
Es importante la leche materna por los efectos adversos que puede generar en el lactante; siempre debe analizarse en la fase de lactancia los antibióticos y los medicamentos que consume la madre ya que éstos pueden repercutir en el lactante (muchas veces son efectos adversos transitorios, pero pueden convertirse en efectos importantes).

La eliminación a través de otras Vías: Es muy pequeña, también dependen del PH y tienen más importancia a nivel forense, ya que hay algunas pruebas que utilizan la saliva para determinar la concentración de un fármaco, pero ya desde el punto de vista de una investigación, o a través del sudor, en el cabello y la piel. También tiene importancia médica forense ya que pueden determinar sobre todo para metales pesados.
Si el fármaco se administra por Vía Oral: dependiendo de la integridad del tracto gastrointestinal, dependiendo de la integridad del hígado y de las características del fármaco; puede haber una interacción importante entre todos los elementos para garantizar que, cuando se administra un fármaco a una dosis y a un intervalo de tiempo preestablecido por la farmacología clínica, nosotros podamos mantener ésas concentraciones terapéutica y lograr una concentración estable que permita causar el efecto farmacológico con el mínimo de dosis.
 link
link
Es importante en la parte de la eliminación de fármacos: Identificar cuáles son los elementos que pueden interferir en las principales vías de eliminación, Cuáles son las vías intestinales, renal y hepática.

¿Cómo podemos usarlo como herramienta desde el punto de vista terapéutico para el beneficio del paciente? Lo que es el volumen de eliminación va a influir en lo que es la vida media de eliminación, que no es más que el tiempo qué necesita el individuo para eliminar la mitad del fármaco que hemos administrado, y que, dependiendo de eso, nosotros vamos a calcular el intervalo y la dosificación para mantener una concentración plasmática dentro de la ventana terapéutica.
 link
link
¡Esto es todo hasta ahora mis queridos amigos de steemit! ¿Que por qué elegí hablarles de este tema? ¡Porque a veces abusamos de este tipo de fármaco sin ver las graves consecuencia que estos acarrean! ¡Es decir, tomarlos en su debido momento cuando sean exclusivamente necesarios, recetados por un especialista ! Y lo ameriten…
Muchas gracias por leer mi contenido y apoyarme! y que mi Dios me los bendiga grandemente!
🌹